Перевод А. Белоусов, sarcoidosis@yandex.ru
Глава 13
Саркоидоз: поражение суставов, мышц и костей
T.L.Th.A. Jansen, P.P.M.M. Geusens
Medical Centre Leeuwarden, Dept of Rheumatology, Leeuwarden, and University Hospital Maastricht, Dept of Rheumatology, Sarcoidosis Management Center, Maastricht, The Netherlands and Biomedical Research Institute, University Hasselt, Belgium. Correspondence: T.L.Th.A. Jansen, Medical Centre Leeuwarden, Dept of Rheumatology, POB 888, 8901 BR Leeuwarden, The Netherlands. E-mail: t.jansen@znb.nl
Саркоидоз - мультисистемная гранулематозная болезнь с поражением различных органов, включая опорно-двигательную систему [1-5]. Костно-суставные проявления саркоидоза могут быть специфическими или неспецифическими. Они могут начальными проявлениями или происходить позднее в течение болезни, быть изолированными или происходить в комбинации с другими клиническими проявлениями. Клинические признаки комбинированного поражения были найдены в 14 % случаев при постановке диагноза и в 38 % при наблюдении пациентов [5]. Частота клинически очевидного поражения мышц и костей при постановке диагноза низка (менее 1 %). Однако, поражение мышц и костей было идентифицировано у 5-13 % пациентов позднее в течение болезни [5]. Поражение опорно-двигательной системы часто является продромальным или не обнаруживается из-за умеренных или неспецифических симптомов, несмотря на высокую частоту поражения мышц при биопсии [6]. Другое системное повреждение опорно-двигательной системы - вторичный остеопороз, происходит главным образом вследствие глюкокортикоидной терапии [1].
Поражение суставов
Поражение суставов, включая артрит и периартрит, происходят у 14-38 % пациентов [1-5]. Артралгии еще более обычны (70 %) [5]. Ревматические проявления саркоидоза разделяются на острые и хронические [1-5]. Между острым и хроническим артритом имеется так много различий, что возникли сомнения, являются ли они проявлениями одной и той же саркоидной болезни суставов [2].
Острый саркоидный артрит
Наиболее обычная форма поражения суставов при саркоидозе - острый полиартрит / периартрит. Артрит может быть блуждающим или перемежающимся, происходить позднее или предшествовать проявлениям саркоидоза, которые развиваются через несколько месяцев. Эти клинические проявления могут походить на реактивный артрит [7], ревматоидный артрит или даже спондилоартропатию [3]. Однако, более обычно, эти клинические проявления сопровождаются другими признаками саркоидоза [5], это состояние известно как синдром Лёфгрена [7-9].
Классический синдром Лёфгрена состоит из триады двусторонней внутригрудной лимфаденопатии, узловатой эритемы и артрита (периартрита) крупных суставов, особенно голеностопных и коленных, хотя другие суставы также могут быть поражены [7-9]. Подобные проявления острого саркоидоза наиболее часто происходят у белых женщин и редко у афро-американцев [2]. Острый саркоидный артрит обычно сопровождают лихорадка и другими конституциональными симптомами. Сообщалось о сезонной группировке острого саркоидного артрита, наиболее часто в весенний период [7, 9].
В группе из 186 испанских пациентов с синдром Лёфгрена, 93 % имели узловатую эритему и/или периартикулярное воспаление голеностопного сустава как первичные проявления болезни [9, 10]. Во время постановки диагноза, 81 % пациентов не имел респираторных симптомов. 81 % пациентов имел рентгенографическую стадию I, 16 % стадию II и 3 % стадию 0. Ультрасонографическое исследование 24 пациентов показало суставной выпот, совместимый с артритом у 33 %, периартрит у 80 % и тендосиновит у 33 % пациентов [11].
Синдром Лёфгрена не является продолжительным в большинстве случаев. В 17 случаях, наблюдавшихся более 2 лет, средняя продолжительность артрита была 11 недель (диапазон 2-107 недель), узловатая эритема имела умеренный и переходной характер [7]. Из 133 пациентов, которые наблюдались в среднем почти 5 лет, 8 %, продолжали иметь активную болезнь и 6 % имели несколько рецидивов после полного разрешения (диапазон от 18 месяцев до 20 лет), обычно с умеренной дисфункцией органов [9]. Таким образом, острый саркоидоз, в форме синдрома Лёфгрена имеет благоприятный прогноз, за исключением афро-американцев и азиатов [2]. В случаях, где прогноз не является настолько хорошим, необходимо длительное наблюдение.
О клинических особенностях острого или подострого артрита, иных, чем при синдроме Лёфгрена, сообщалось редко [2]. В синовиальной жидкости наблюдался лимфоцитоз [2]. Синовиальная биопсия может показать гранулематозные повреждения [2]. Курс болезни может быть длительным, с рецидивами артрита [2].
Хронический саркоидный артрит
Хроническое поражение суставов при саркоидозе является редким и наблюдается только у 0.2 % пациентов [12, 13], обычно вместе с другими осложнениями саркоидоза, особенно хроническим кожным саркоидозом [3] и у чернокожих пациентов [2, 3]. Крупные и средние суставы часто поражаются симметрично, одновременно может происходить тендосиновит. Было описано несколько случаев с серьезной деструктивной артропатией, потребовавшей проведения артропластики [14]. Синовиальная биопсия обычно демонстрирует неказеозные гранулемы. В некоторых случаях, может подозреваться ревматоидный артрит, особенно когда у пациента обнаружен ревматоидный фактор, что наблюдается в примерно 30 % случаев. Курс хронического саркоидного артрита характеризуется периодическими усилениями и улучшениями, с хорошим функциональным результатом [2]. Однако, иногда наблюдаются деструкция и деформация суставов, включая синдром Жакку [2]. У детей, хронический ювенильный артрит может походить на комбинацию полиартрита, увеита и повреждений кожи [15]. Положительная синовиальная биопсия может помочь установить диагноз.
Синовиальное и сухожильное поражение при саркоидозе
Периартикулярные проявления являются намного более частыми, чем считается, и в некоторых сообщениях наблюдались у более 60 % пациентов [2, 16, 17]. Сообщалось о тендосиновите, суставных кистах или инфильтрации подкожной ткани, вызывающей повреждения, подобные слоновости [17]. Тендосиновит более часто поражает сухожилия экстензоров пальцев, чем сухожилия флексоров, также может наблюдаться запястный туннельный синдром [2]. Биопсия синовиальной оболочки, синовиального влагалища или подкожной ткани может показывать неказеозные гранулемы. Иногда дактилит и воспаление крестцово-подвздошного сустава связаны с клиническими и/или рентгенографическими признаками генерализованной болезни. Они описаны в секции, посвященной поражению костей при саркоидозе (см. ниже).
Лечение суставного поражения при саркоидозе
В случаях острого саркоидного артрита, часто достаточно использовать холодные тампоны три раза в день вместе с нестероидными противовоспалительными средствами (НПВС) (таблица 1) [2]. Исход суставной болезни как правило благоприятен, поскольку ремиссия обычно происходит в пределах 1-6 месяцев [2]. Острый саркоидный артрит также эффективно лечили системными глюкокортикоидами и колхицином (орально или внутривенно) [12]. Периартрит часто отзывчив к покою, холодным апликациям и НПВС, принимая во внимание, что глюкокортикоиды как правило не необходимы и не рекомендуются.
Таблица 1. Выбор лечения при саркоидозе опорно-двигательной системы
| Состояние | Анальгетики | НПВС | Кортикостероиды местно | Кортикостероиды per os |
| Артралгия | +++ | + | - | - |
| Миалгия | +++ | + | - | - |
| Артрит | + | +++ | ++ | + # |
| Энтезит | +++ | ++ | + | +/- |
| Миозит | + | ++ | - | +++ # |
| Периосталгия | +++ | +++ | - | - |
| Поражение кости | ++ | ++ | - | - # |
+++ настоятельно показаны; ++ показаны; + могут быть использованы; - не показаны; # модифицируют течение болезни, использование должно рассматриваться
Хронический деструктивный синовит может нуждаться в лечении внутрисуставными или системными глюкокортикоидами, в последнем случае вероятно лучше всего в комбинации с метотрексатом или азатиоприном, хотя рандомизированные исследования этой терапии не проводились [1-5]. Возможно, в ближайшем будущем, в отдельных случаях хронического деструктивного артрита будут использоваться анти-ФНО стратегии. У детей, иногда необходима намного более агрессивная терапия, часто комбинация глюкокортикоидов с иммунодепрессантами [15].
Поражение мышц при саркоидозе
Имеются несколько причин, по которым у некоторых пациентов с саркоидозом развиваются проблемы с мышцами. Они включают поражение скелетных мышц, индуцированную стероидами миопатию, невропатию мелких волокон и уменьшение толерантности к физической нагрузке. Поражение мышц при саркоидозе обычно является бессимптомным и разрешается спонтанно, хотя гранулемы бывают обнаружены при биопсии в 50-80 % случаев [6]. В группе из 29 пациентов с саркоидозом, которые имели жалобы на усталость, слабость скелетных мышц была связана с ухудшением статуса здоровья и отсутствием толерантности к физической нагрузке [18]. Сцинтиграфия с галлием 67 рассматривается как основной метод, который может демонстрировать поражение мышц [19]. Магнитно-резонансная томография (МРТ) также может быть полезна для постановки диагноза, но небольшие повреждения могут быть не обнаружены [2].
При саркоидозе были описаны острая воспалительная миопатия, походящая на полимиозит, пальпируемые узелки в мышцах и хроническая прогрессирующая миопатия [6, 20-23]. Прогрессирующая миопатия в основном происходит у пожилых женщин, с болезненным двусторонним поражением мышц и часто приводит к слабости, атрофии и даже контрактуре [23].
Редчайший тип поражения мышц при саркоидозе - острый саркоидный миозит, был описан всего в 18 случаях [20, 22]. Обычно он происходит у более молодых пациентов со слабостью проксимальных мышц и походит на острый полимиозит.
Также при саркоидозе могут поражаться диафрагма и межреберные мышцы. Было показано, что пациенты с поражением скелетных мышц, имели нарушение функции дыхательных мышц [18, 24]. При отсутствии корреляции с субъективными симптомами, то есть одышкой и/или усталостью и ненормальностями рентгенограммы легких, ухудшение функции легкого можно объяснить ухудшением функции дыхательных мышц. Уместность ухудшения функции дыхательных мышц у пациентов с саркоидозом подчеркнута существенной корреляцией между одышкой, статусом здоровья и качеством жизни [25-27]. Кроме того, было показано, что у пациентов с усталостью часто обнаруживается невропатия мелких волокон [28].
Лечение поражения мышц при саркоидозе
В настоящее время, исследований терапии поражения мышц при саркоидозе выполенено не было. В серьезных случаях, используются глюкокортикоиды и иммуносупрессоры (таблица 1). Для пациентов со слабостью мышц при различных болезнях, разработаны программы лечебной физкультуры [17, 29].
Поражение костей при саркоидозе
В 1928 г. Jungling описал множественный туберкулезный кистозный остеит (osteitis tuberculosa multiplex cystica) с заболеваемостью 1-13 %, в зависимости от используемых радиологических или клинических критериев [30]. Поражение кости происходит в возрасте 30-50 лет и более часто у чернокожих. Это редкая особенность саркоидоза при постановке диагноза (наблюдается у менее 1 % пациентов) [5] и обычно происходит у пациентов с мультисистемной болезнью, при хроническом легочном или мультивисцеральном саркоидозе и у пациентов с хроническими повреждениями кожи, особенно с озноблённой волчанкой [1]. Чаще всего повреждения отмечаются в костях рук и ног, но другие локализации, например кости черепа, носа и позвоночника, также были описаны. Обычно эти повреждения бессимптомны, иногда могут быть болезненны, в случае серьезных повреждений могут поражаться смежные суставы [3]. Радиологические исследования часто показывают кистозные повреждения, перфорационные повреждения, остеолиз, ретикуляризацию кости или кортикальные дефекты и, редко, периостит, склеротические или деструктивные повреждения [4, 31-33].
Биопсия обычно демонстрирует гранулемы в костных кистах и деструкцию смежной кости [31-33]. Таким образом, могут формироваться сливные лакуны и полости переменных размеров, окруженные нормальной костью. Гранулематозное воспаление может поражать надкостницу и может вторгаться в близлежащие мягкие ткани. Гистоморфометрия показывает увеличенную резорбцию кости около костных саркоидных узелков, вероятно вследствие действия локальных медиаторов резорбции [4].
Сцинтиграфия с технецием демонстрирует увеличенное поглощение, иногда походящее на опухоль [2]. Чтобы дифференцировать опухоль от саркоидных повреждений, может быть необходимо дополнительное исследование. Компьютерная томография (КТ) показывет деструкцию кости или склероз, часто незначительный, без экстра-костных масс или поражения мягких тканей. Результаты МРТ являются неспецифическими, с уменьшенной интенсивностью сигнала на T1 и увеличенной интенсивностью на T2-взвешенных изображениях при использовании контрастирования с гадолинием. Комбинация этих исследований не устраняет возможность опухоли или инфекции [2]. Показаний для проведения рутинного радиоизотопного сканирования кости у пациентов с саркоидозом нет, эта экспертиза должна быть ограничена пациентами с подозрением костного саркоидоза [34].
Дактилит
Поражение пальцев рук, особенно 2-го и 3-го, и, менее часто, пальцев ног, является наиболее частым проявлением костного саркоидоза [4]. Дактилит может быть бессимптомным, но также может вызывать умеренную боль и ригидность. Опухание дистальных фаланг связано с изменением цвета на пурпурно-фиолетовый с дистрофией или трещинами ногтей. Акроостеолиз может производить вид псевдо-утолщения концевых фаланг пальцев или ''сосиска-подобных'' (sausage-like) пальцев [33].
Кости таза
Поражение костей таза проявляется костным склерозом, иногда с литическими повреждениями. У большинства пациентов это состояние является симптоматическим, то есть сопровождается болями [4]. Истинный сакроилеит редок, в литературе сообщалось только об одном случае [4]. Крестцово-подвзошная патология как правило является вторичной к повреждениям как крестца так и подвздошной кости. При такой локализации должна быть проведена биопсия, чтобы исключить туберкулез или другие инфекционные процессы [4].
Череп
Повреждения свода черепа при саркоидозе редки, в литературе сообщалось о менее 30 случаях [35]. Частота такого состояния может быть недооценена, поскольку симптомы как правило отсутствуют или минимальны, например головная боль или местная опухоль. Костные лакуны бывают различными по размеру и локализации. Рентгенограмма обычно демонстрирует остеолиз с уменьшением толщины черепа, без уплотнений вблизи повреждений. Сообщалось о случаях частичного или полного регресса повреждений, спонтанного или после лечения. Поражение других черепных костей, то есть пазух, каменистой части височной кости, глазниц, нижней челюсти и носовой кости, часто обнаруживается при использовании КТ [4].
Позвоночник
Поражение позвоночного столба является редким [4]. Наиболее частой жалобой у большинства пациентов является боль, связанная с ригидностью, наиболее часто в люмбарном и дорсальном отделе. Компрессия позвоночного столба является редкой и может быть последствим цервикальных повреждений.
Рентгенограмма обычно демонстрирует остеолитические повреждения с периферическим уплотнением, компрессией спинного мозга и повреждениями, напоминающими спондилодисцит, особенно когда на изображении ошибочно идентифицируются признаки повреждения паравертебральных ганглиев [4]. Как правило, сужения междискового пространства не наблюдается. Сообщалось о нескольких случаях поражения позвоночника, походящих на болезнь Педжета [4].
Лечение поражения кости при саркоидозе
Поражение кости при саркоидозе плохо отвечает на глюкокортикоиды и на другие средства (таблица 1) [4]. Симптоматическое улучшение может быть получено при использовании НПВС, колхицина и хлорохина [4].
Метаболизм кальция и остеопороз при саркоидозе
Гиперкальциемия и гиперкальциурия
Гиперкальциемия наблюдается у 10 % пациентов с саркоидозом. О гиперкальциурии сообщалось в более 50 % случаев, нефролитиаз встречается в менее 1 % случаев саркоидоза. Гиперкальциемия вызвана увеличенным экстраренальным производством 1,25 дигидроксивитамина D3 активизированными макрофагами. Является ли гиперкальциемия и гиперкальциурия при саркоидозе факторами риска остеопороза, неизвестно. Этиология, симптомы и лечение гиперкальциемии и гиперкальциурии описаны в главе 14.
Остеопороз
Кроме локальных повреждений кости, у пациентов с саркоидозом было описано генерализованное уменьшение плотности кости [36-40]. Этиология остеопороза является мультифакторной. У пациентов с саркоидозом, специфические факторы риска остеопороза включают продолжительное лечение глюкокортикоидами, гиперкальциемию и гиперкальциурию, методики их лечения (низкое потребление кальция) и уменьшение физической активности. Однако, относительная важность этих факторов риска остеопороза при саркоидозе не была оценена. О риске переломов при саркоидозе данных нет. Однако, продолжительное лечение глюкокортикоидами связано с увеличенным риском переломов. Только два исследования сообщили о минеральной плотности кости у нелеченных пациентов с саркоидозом [36, 37]. У 18 нелеченных женщин в пременопаузе, минеральная плотность кости была нормальной в позвоночном столбе и шейке бедра, но у 5 женщин в постменопаузе, минеральная плотность кости была более низкой в позвоночном столбе и немного сниженной в шейке бедра [36]. В другом исследовании, 36 пациентов с нелеченным саркоидозом имели нормальную среднюю минеральную плотность кости, которая была самой низкой при продолжительной болезни [37].
Многих пациентов с саркоидозом лечат глюкокортикоидами. Продолжительное лечение глюкокортикоидами приводит к подавлению остеогенеза, ускоренной потере кости и увеличению риска переломов [38]. Исследований влияния глюкокортикоидов при саркоидозе на плотность кости мало. В исследовании чернокожих пациентов с саркоидозом, низкая минеральная плотность кости была обычной и была связана с низким индексом массы тела (BMI) [39]. При использовании количественной КТ, через 2 года потеря кости составляла 15 % и была еще больше у женщинах в постменопаузе (26 %) [40].
Предотвращение и лечение остеопороза, индуцированного глюкокортикоидами при саркоидозе
Индивидуальные факторы риска для каждого пациента должны быть рассмотрены до начала глюкокортикоидной терапии [41]. Факторы риска, которые влияют на потерю кости и риск переломов, включают дозировку глюкокортикоидов и другие факторы, включая возраст, пол, низкий индекс массы тела, предыдущую персональную и семейную историю переломов, низкое потребление кальция, дефицит витамина D (изоляция от действия солнца и/или низкое потребление с пищей), низкую физическую активность, курение, чрезмерное потребление алкоголя, постменопаузу у женщин, гипогонадизм у мужчин, ухудшение общего статуса здоровья и низкую минеральную плотность кости. Эти факторы должны рассматриваться у всех пациентов, у которых планируется лечение глюкокортикоидами.
Был опубликован способ вычисления риска остеопороза при лечении глюкокортикоидам [42], который основан на возрасте, поле, BMI, дозировке глюкокортикоидов, статусе курения, наличия переломов в прошлом и основной болезни. Эти факторы риска позволяют вычислить индивидуальный риск перелома. Например, женщина в возрасте 65 лет, с низким BMI, предыдущей историей переломов, леченная 15 милиграммами глюкокортикоидами ежедневно, имела риск перелома 45 % в течение 5 лет. Мужчина с подобной историей имел риск перелома 29 % [42].
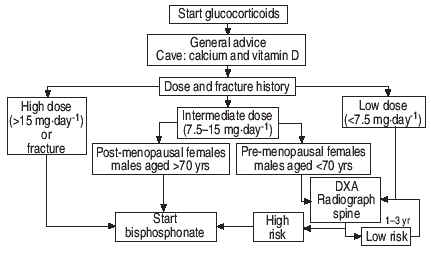
Были разработаны руководящие принципы для предотвращения и лечения остеопороза у пациентов, у которых ожидается проведение или уже проводится продолжительная терапия (более 3 месяцев) глюкокортикоидами [43]. В качестве примера, на рис. 1 приведен алгоритм Голландских руководящих принципов [44]. Измерение плотности кости не является необходимым у пациентов с высоким риском (более 15 мг глюкокортикоидов в день, имевших перелом позвоночника, принимающих промежуточные дозы глюкокортикоидов 7.5-15 милиграмм в день вместе с наличием других факторов риска - пожилые мужчины и женщины в постменопаузе). Для таких пациентов показано лечение дифосфонатами, независимо от уровня минеральной плотности кости.

Рис. 1. Алгоритм предотвращения глюкокортикоидного остеопороза при саркоидозе [43].
В других случаях, измерение плотности бедренной кости и/или позвоночного столба, рекомендуется у всех пациентов, которые, как ожидается, будут принимать глюкокортикоиды в течение более 3 месяцев и у пациентов, которые находятся на продолжительной глюкокортикоидой терапии. Если минеральная плотность кости является низкой, должно рассматриваться лечение дифосфонатами. Если минеральная плотность кости нормальна, измерения должны быть повторены через 6-12 месяцев и затем ежегодно [44]. Кроме того, рентгенограмма позвоночника показана, когда подозревается перелом позвоночника (в присутствии кифоза, уменьшения роста более чем на 2 см, при расстоянии затылок-стена более 0 см или расстоянии таз-ребра менее ширины 2 пальцев) [45].
Общие мероприятия при длительной глюкокортикоидной терапии включают изменение образа жизни, хорошее питание, прекращение курения, уменьшение употребления алкоголя, адеквантную физическую активность, максимально возможное уменьшение дозировки глюкокортикоидов, рассмотрение возможности режима терапии через день и использования альтернативных иммуносупрессивных средств [41].
Использование кальция и витамина D в случае саркоидоза должно рассматриваться только когда гомеостаз кальция нормален (нормальный серологический кальций и нормальная кальциурия) [43]. Использование продолжительной гормональной терапии у женщин в постменопаузе в настоящее время является спорным, так как результаты исследования Women's Health Initiative Study показали, что преимущества гормональной терапии у женщин в постменопаузе меньше, чем риск сердечно-сосудистых проблем и рака груди [46].
У пациентов с саркоидозом, леченных глюкокортикоидами, кальцитонин лосося (назальный спрей у 11 пациентов или внутримышечное введение у 18 пациентов) стабилизировал минеральную плотность кости [47]. Однако, кальцитонин не рекомендуется в большинстве руководящих принципов или предложен как альтернатива в случае противопоказаний или отсутствия толерантности к дифосфонатам [43].
Алендронат изучался в течение более 1 года у 15 пациентов с саркоидозом, леченных глюкокортикоидами и продемонстрировал стабилизацию минеральной плотности кости [48]. Мощные дифосфонаты (алендронат и ризедронат) рекомендуются для предотвращения глюкокортикоидного остеопороза (рис. 1) [41, 44]. В исследовании алендроната и ризедроната было обнаружено уменьшение риска переломов при глюкокортикоид-индуцированном остеопорозе (GIOP) [49, 50]. Это предполагает, что дифосфонаты, предотвращающие или уменьшающие GIOP, должны использоватьтся, пока глюкокортикоидная терапия продолжается [41, 44]. После прекращения глюкокортикоидной терапии, дальнейшее использование дифосфонатов показано, если риск переломов остается высоким, на основании клинических факторов риска и измерений минеральной плотности кости [43]. Многие пациенты с саркоидозом молоды. Использование дифосфонатов должно быть ограничено у женщин детородного возраста, так как дифосфонаты имеют большой период полураспада и их влияние на рост костей эмбриона неизвестно.
Сосуществование саркоидоза и аутоиммуннной болезни
Если поражены слюнные и/или слезные железы с клинической картиной синдрома Сьёгрена, это состояние может походить на аутоиммуннную болезнь с синдромом сухого глаза и рта [51]. Сообщалось примерно о дюжине случаев сосуществования саркоидоза и синдрома Сьёгрена. В группе 464 из пациентов с первичным синдромом Сьёгрена, только 5 выполнили критерии для сосуществующего саркоидоза (1 %). В течение продолжительного периода наблюдения, эти 5 пациентов имели другие проявления болезни: четыре - полиартрит и один - васкулит [51]. Поскольку частота саркоидоза находится в диапазоне 10-80 на 100,000, частота саркоидоза у пациентов с синдромом Сьёгрена в 500 раз выше, чем у здоровых индивидуумов. У пациентов с поражением слюнных и/или слезных желез, низкие дозы кортикостероидов вызывали регресс лимфаденопатии, но синдром сухого глаза остался, вместе с анти-ssa и-или анти-ssb аутоантителами [51].
Заключение
Саркоидоз - мультисистемная болезнь с широким спектром клинических проявлений, от бессимптомного поражения органов до явного клинического поражения суставов, мышц и костей, от острого до хронического. Имеются данные, что симптоматическая и иммуносупрессивная терапия могут быть полезны при лечении некоторых из проявлений саркоидоза опорно-двигательной системы, но ясно, что необходимо большее количество исследований, особенно анти-ФНО терапии. Так как многих пациентов лечат глюкокортикоидами, особое внимание необходимо уделять предотвращению глюкокортикоид-индуцированного остеопороза.
Резюме
Саркоидоз - системная гранулематозная болезнь, которая может поражать опорно-двигательную систему. Наиболее обычным проявлением является острый саркоидоз с синдромом Лёфгрена. Альтернативные проявления включают хроническую болезнь суставов, синовиальная болезнь, поражение мышц, сухожилий и костей, например дактилит, поражение костей черепа и позвоночника. Системное поражение может отражать сосуществующую аутоиммуннную болезнь и нарушение метаболизма кальция, что приводит к нарушению остеогенеза или остеопорозу.
Кортикостероиды обычно используются для лечения более серьезных случаев, но могут приводить к увеличению риска остеопороза, который можно уменьшить дифосфонатами. Современные методы лечения, направленные на блокирование фактора некроза опухоли, эффективны при хроническом саркоидном воспалении. Однако, необходимы дальнейшие исследования, чтобы определить их полезность при лечении саркоидоза опорно-двигательной системы.
Ключевые слова: артрит, метаболизм кальция, дактилит, глюкокортикоиды, миозит, остеопороз, саркоидоз.