Перевод А. Белоусов, sarcoidosis@yandex.ru
Глава 12
Клинические аспекты саркоидоза глаз
K. Ohara, M.A. Judson, R.P. Baughman
Kichijoji Minamicho Eye Clinic, Minamicho, Kichijoji, Musashino-Shi, Tokyo, Japan. Division of Pulmonary and Critical Care Medicine, Medical University of South Carolina, Charleston, SC, and Division of Pulmonary and Critical Care Medicine, University of Cincinnati Medical Center, Cinicinnati, OH, USA. Correspondence: K. Ohara, Kichijoji Minamicho Eye Clinic, 1F, 2-4-12 Minamicho, Kichijoji, Musashino-Shi, Tokyo 180-0003, Japan. Fax: 81 0422720504; E-mail: k-ohara@s3.dion.ne.jp
Саркоидоз может поражать любую часть глаза и может являться основным проявлением болезни, нанося серьезные повреждения. Поражение глаз может происходить на той или иной стадии болезни и даже может ''предшествовать'' заболеванию, так например у некоторых пациентов, у которых первоначально диагностировался идиопатический увеит, в конечном счете развиваются признаки системного саркоидоза [1]. Поэтому у всех больных саркоидозом необходимо оценивать функцию зрения на предмет наличия заболеваний глаз и саркоидоз должен рассматриваться как возможная причина отклонений в результатах офтальмологического обследования.
Эпидемиология, факторы риска и генетика
Частота поражения глаз, согласно различным данным, варьируется (таблица 1) [2-18]. Данные Американских и Европейских исследований говорят о поражении глаз у 10-50 % больных саркоидозом, включая экстраокулярные поражения, такие как увеличение слезных желез или синдром сухого глаза. По данным наблюдений больных саркоидозом в Японии, поражение глаз было обнаружено у 64-89%. Эти данные включают непосредственно поражение глаз. Они были получены преимущественно офтальмологами. В исследовании, использующем стандартные критерии диагностики саркоидоза, поражение глаз выявлялось в десять раз чаще у Японских больных, по сравнению с Финскими [16].
Таблица 1. Поражение глаз при саркоидозе
| Автор | Год | Этническая принадлежность большинства пациентов | Поражение глаз / всего случаев | % | Комментарий |
| Crick [4] | 1961 | Англия | 93/185 | 50 | |
| James [9] | 1964 | Англия | 123/442 | 28 | |
| Siltzbach [17] | 1974 | Разные страны | 354/1609 | 22 | Обзор данных медицинских центров разных стран |
| James [8] | 1976 | Разные страны | 539/3676 | 15 | Обзор данных медицинских центров разных стран |
| Obenauf [14] | 1978 | США | 202/532 | 38 | |
| Jabs [7] | 1986 | США | 47/183 | 26 | |
| James [10] | 1986 | Разные страны | 572/5742 | 10 | Обзор данных медицинских центров разных стран |
| James [10] | 1986 | Англия | 224/818 | 27 | |
| Karma [11] | 1988 | Финляндия | 79/281 | 28 | |
| Angi [2] | 1991 | Италия | 69/645 | 10 | |
| Fite [5] | 1996 | Каталония | 35/245 | 14 | |
| Baughman [3] | 2001 | США, белые | 30/393 | 8 | Часть исследования ACCESS |
| Baughman [3] | 2001 | США, афро-американцы | 55/325 | 18 | Часть исследования ACCESS |
| Pietinalho [16] | 1996 | Финляндия | 39/571 | 8 | Часть сравнительного исследования в двух медицинских центрах |
| Pietinalho [16] | 1996 | Япония | 344/686 | 50 | Часть сравнительного исследования в двух медицинских центрах |
| Iwata [6] | 1976 | Япония | 55/70 | 78 | |
| Uyama [18] | 1976 | Япония | 87/136 | 64 | |
| Nakagawa [13] | 1978 | Япония | 65/73 | 89 | |
| Mizuno [12] | 1986 | Япония | 82/102 | 80 | |
| Ohara [15] | 1992 | Япония | 126/159 | 79 |
Данные о низкой частоте саркоидоза глаз в некоторых исследованиях могли быть получены из-за недостаточно тщательного поиска поражения глаз. Массовый рентгенологический скрининг на предмет наличия саркоидоза может давать сведения о низком проценте поражения глаз, т.к. при таком скрининге офтальмологическое обследование обычно не проводится. Тем не менее, есть вероятность, что существуют истинные различия в распространенности поражения глаз в различных популяциях. В целях разрешения этой проблемы, Angi и колл. [2] используя гониоскопию, выполняли полное офтальмологическое обследование, и, тем не менее, обнаружили низкую распространенность саркоидоза глаз у Итальянских пациентов.
В Америке, саркоидоз глаз более распространен у афро-американцев, чем у белых [3, 19]. В одном из исследований, где был выполнен более детальный анализ специфических типов поражения глаз, были идентифицированы дополнительные расовые различия; передний увеит был более типичен для чернокожих пациентов с саркоидозом, в то время как задний увеит чаще встречался у белых. Кроме того, хронический увеит был более типичен для белых и наиболее часто выявлялся у белых женщин с поздним началом системного заболевания [19]. В другом исследовании изучались фенотипические особенности саркоидоза в США. Поражение глаз встречалось чаще у афро-американцев, по сравнению с белыми. Среди чернокожих женщин, заболевание чаще выявлялось в возрасте до 40 лет, а у чернокожих мужчин диагноз ставился обычно после 40 лет. Саркоидоз глаз чаще встречался у пациентов с полиморфизмом HLA DRB1*0401, чем в согласованной по возрасту, расе и полу контрольной группе, что предполагает, что генетические факторы влияют на фенотип болезни [20].
Внутриглазные проявления саркоидоза
Общие комментарии
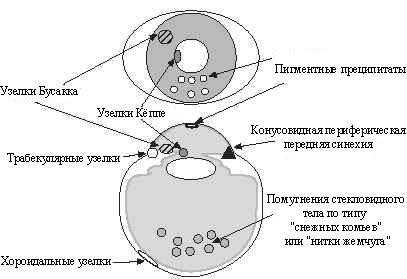
Первичные и вторичные внутриглазные проявления саркоидоза проиллюстрированы на рис. 1 и 2. Среди различных внутриглазных поражений выделяют первичные, суггестивные для саркоидоза; их частота показана в таблице 2 [15] и вторичные, которые наблюдаются не только при саркоидозе, но суггестивны для саркоидоза. Они включают гранулематозный ирит или иридоциклит, проявляющийся пигментными преципитатами на задней поверхности роговицы (рис. 3), узелки радужной оболочки на краю зрачка (узелки Кёппе; рис. 4) или поверхности радужной оболочки (узелки Бусакка). Трабекулярные узелки также высоко специфичны для саркоидоза (рис. 5) [6, 12]. Иногда в угле передней камеры наблюдаются серые узелки. Узелки также бывают расположены в трабекулярной сети, через которую выводится влага для регулирования внутриглазного давления.

Рис 1. Схема внутриглазных проявлений саркоидоза. Фронтальная и сагиттальная проекция.
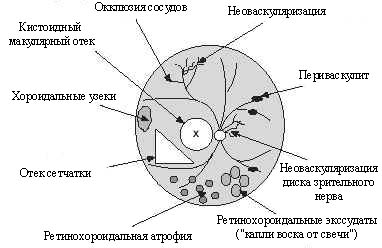
Рис. 2. Схема внутриглазных проявления саркоидоза. Глазное дно.
Таблица 2. Внутриглазные проявления саркоидоза
| Проявление | % |
| Ирит | 74 |
| Пигментные преципитаты [15] | 51 |
| Узелки радужной оболочки [15] | 30 |
| Трабекулярные узелки | 61 |
| Периферическая передняя синехия | 54 |
| Помутнения стекловидного тела в виде ''снежных комьев'' или ''нитки жемчуга'' | 45 |
| Сетчаточный периваскулит | 67 |
| Ретинохороидальные очаговые экссудаты | 53 |
Часто, узелки появляются на поверхности радужной оболочки или ресничного тела. Конусовидная периферическая передняя синехия (PAS) имеет коническую форму и ее коническая вершина спаяна с трабекулярной сетью (рис. 6). Авторы предполагают, что PAS - это рубец, который формируется, когда выступающие вперед трабекулярные узелки тянут радужную оболочку вверх, к трабекуле. Также вероятно, что узелки корня радужной оболочки или ресничного тела также тянут радужную оболочку к трабекуле [21].

Рис. 3. Осмотр с помощью щелевой лампы показывает пигментные преципитаты при гранулематозном ирите.
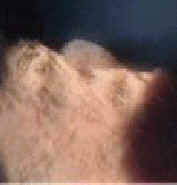
Рис. 4. Осмотр с помощью щелевой лампы показывает узелки Кёппе при гранулематозном ирите.
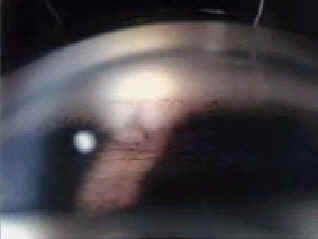
Рис. 5. Гониоскопия угла передней камеры глаза показывает трабекулярные узелки.
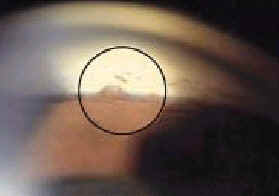
Рис. 6. Гониоскопия угла передней камеры глаза показывает PAS (обведено кружком)
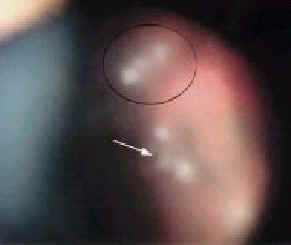
Рис. 7. Помутнения стекловидного тела по типу ''снежных комьев'' (стрелка) или ''нитки жемчуга'' (обведено кружком).
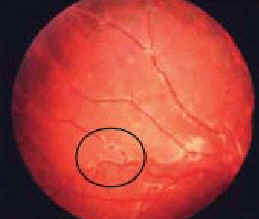
Рис. 8. Сетчаточный перифлебит по типу ''капли воска от свечи'' (обведено кружком).
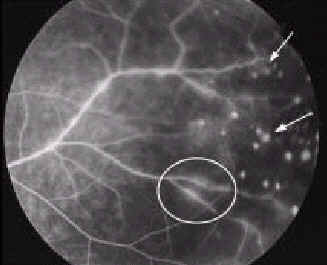
Рис. 9. Флуоресцентная ангиография показывает просачивание сосудов (обведено кружком) и очаговые экссудаты (стрелки).
Помутнения стекловидного тела по типу ''снежных комьев'' или ''нитки жемчуга'', являются признаками саркоидоза (рис. 7). Помутнения главным образом расположены в нижней части стекловидного тела. Некоторые офтальмологи считают ''снежные комья'' переходной формой увеита и называют это специфическое состояние pars planitis [22]. При саркоидозе часто обнаруживают сетчаточный периваскулит. Во многих случаях, периваскулит проявляется как сегментарный перифлебит (рис. 8) и сосудистые изменения часто расположены в центральной части или на периферии сетчатки (рис. 9). Обычно, перифлебит в центральной части сетчатки не стимулирует экссудацию. Когда перифлебит приводит к окклюзии вен, происходит кровоизлияние в сетчатку, имитирующее окклюзию ветви вены сетчатки [23]. Если окклюзия обширна, происходят неоваскуляризация, кровоизлияние в стекловидное тело и пролиферативная витреоретинопатия.
Сравнительно четкие, дискретные хориоретинальные экссудаты, являются другим признаком, типичным для саркоидоза. Когда очаговые экссудаты появляются вдоль вен и если перифлебит обширен, их внешний вид походит на капли воска от свечи (рис. 8). Гистопатологические исследования показали внутриглазные повреждения, которые состояли из эпителиоидноклеточных гранулем [24, 25].
Офтальмологическое обследование
Офтальмологическое обследование должно включать измерение внутриглазного давления, осмотр с помощью щелевой лампы, гониоскопию (гониоскоп используется, для осмотра угла передней камеры глаза, периферической части стекловидного тела и сетчатки; рис. 10) и непрямую офтальмоскопию. Щелевая лампа позволяет обнаружить воспаление передней камеры глаза. Бинокулярное зрение позволяет обследовать угол передней камеры глаза, где наблюдаются характерные поражения, такие как трабекулярные узелки и PAS. Гониоскоп при большем увеличении также позволяет обследовать глазное дно, где часто возникает сосудистая сетчаточная и ретинохороидальная экссудация, предполагающая саркоидоз. Непрямая офтальмоскопия позволяет обследовать центральную и периферическую части сетчатки. Флуоресцентная ангиография глазного дна позволяет наблюдать состояние кровеносных сосудов сетчатки глаза и обнаружить присутствие кистоидного макулярного отёка, который является фактором риска ухудшения центрального зрения (рис. 11).
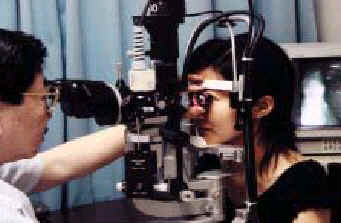
Рис. 10. Гониоскопия с использованием гониоскопа и щелевой лампы.
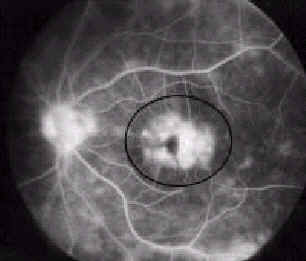
Рис. 11. Флуоресцентная ангиография глазного дна демонстрирует типичный кистоидный макулярный отёк (обведено кружком).
Специфические проявления
Конъюнктива
Саркоидоз поражает конъюнктиву в 6-40 % случаев [7, 14, 26-29]. Три четверти случаев поражения конъюнктивы присутствуют при постановке диагноза и реже наблюдаются при хроническом саркоидозе [7]. Макроскопически, повреждения могут иметь вид плотных золотистых узелков, расположенных как на верхней, так и на нижнем своде конъюнктивы [30]. Эти повреждения также могут быть и микроскопическими, без видимых невооруженным глазом дефектов. Диагностическая ценность конъюнктивальной биопсии (рис. 12) при постановке диагноза саркоидоз составляет примерно 33 % [27, 29] и не зависит от наличия или отсутствия увеита [27]. Диагностическая ценность биопсии может достигать 67 %, если имеются конъюнктивальные узелки [29]. Спорным является утверждение о том, что слепая биопсия нормальной конъюнктивальной ткани имеет смысл. Результаты одного из исследований показали диагностическую ценность на уровне 30 %, другие же исследования говорят о безрезультатности подобной биопсии [31, 32]. Не так давно возникло предположение, что конфокальная микроскопия in vivo может использоваться в диагностике конъюнктивального саркоидоза. В основе этого подхода лежит типичное расположение поражений [33]. Подобная техника также может использоваться подтверждения диагноза саркоидоз посредством конъюнктивальной биопсии [33].
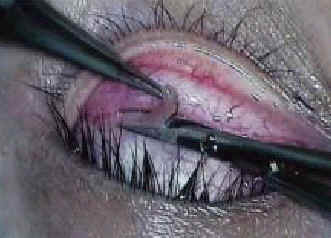
Рис. 12. Слепая биопсия нижнего свода конъюнктивы.
Передний увеит
Передний увеит имеет место у 22-70 % пациентов [1, 7, 14, 28] и обычно проявляется в форме ирита или иридоциклита [34]. Симптомы включают покраснение глаз, боль, светобоязнь и нечёткое зрение. Однако, в 34 % случаев, пациент может не иметь офтальмологических симптомов (''quiet eye'') [19]. По этой причине, у всех пациентов с саркоидозом, независимо от наличия симптомов, должно проводиться офтальмологическое обследование, которое включает осмотр с помощью щелевой лампы. Крупные пигментные преципитаты, которые являются небольшими скоплениями воспалительных клеток, часто располагаются в проекции средней и нижней частей эндотелия роговицы (рис. 3) [34].
Различают острый и хронический передний саркоидный увеит. В некоторых группах пациентов чаще наблюдается острый передний саркоидный увеит [7], в то время как в других, более часто наблюдается хронический передний саркоидный увеит [14]. Острый передний саркоидный увеит более типичен для молодых людей (20-35 лет), а хронический – для пациентов в возрасте от 35 до 50 лет [30]. При хроническом течении симптомы выражены умеренно. Узелки Бусакка, обычно наблюдаемые только при хроническом переднем саркоидном увеите, являются истинными гранулематозными поражениями, располагающимися на радужной оболочке и встречаются намного реже роговичных преципитатов [30]. Другое проявление хронического переднего саркоидного увеита - узелки Кёппе (рис. 4), которые также являются гранулематозными поражениями, располагающимися только на внутреннем краю радужки, окружающем зрачок, и могут стать источниками для развития задней синехии [30]. Иногда у пациентов с хроническим передним саркоидным увеитом появляются поражения патогномоничные для гранулематозного увеита: розовые сосудистые матовые гранулемы радужки. Они больше по размеру и встречаются значительно реже, чем узелки Бусакка или Кёппе [30]. Хронический передний саркоидный увеит в результате может привести к лентовидной кератопатии, глаукоме и катаракте. Так как кортикостероиды также могут вызывать глаукому и катаракту, иногда трудно определить, являются ли эти повреждения следствием болезни или ее лечения.
Переходный увеит
Переходный увеит, обычное проявление саркоидоза глаз, определяется как воспаление стекловидного тела, ресничного кружка и периферической сетчатки [1, 35]. Ресничный кружок (pars plana) – узкий задний край ресничного тела. Воспаление ресничного кружка (pars planitis), форма переходного увеита, приводит к скоплению клеток в стекловидном теле, которые называют ''снежными комьями'' (рис. 7). У некоторых пациентов наблюдается необычный непрозрачный гребень в периферической сетчатке, вдоль ресничного кружка, особенного его нижней части, названный ''сугробом'' (snowbank) [1, 19, 35]. Пациенты с промежуточным увеитом могут не иметь симптомов или иметь симптомы ''летающих мушек'' и ''размытого'' зрения [1, 35]. Промежуточный увеит не специфичен для саркоидоза. Наиболее часто он является идиопатическим [19], но также может быть связан с рассеянным склерозом и другими воспалительными заболеваниями [1, 35].
Задний увеит
До 28 % пациентов с саркоидозом глаз имеют задний увеит [14, 34]. Характерные принаки поражения заднего сегмента включают перифлебит, связанный с формированим скоплений лейкоцитов вокруг кровеносных сосудов и обширные перивенозные инфильтраты, названными ''каплями воска от свечи'' (''taches de bouge'') (рис. 8) [36]. Эти повреждения могут быть субклиническими и видимыми только при флуоресцентной ангиографии (рис. 9) [36]. ''Капли воска от свечи'' можно увидеть при осмотре глазного дна у 70 % пациентов с саркоидным задним увеитом [37], но они не патогномоничны для саркоидоза [30]. Окклюзия капилляров и ишемия могут приводить к неоваскуляризации и кровоизлиянию в стекловидное тело [37-40]. В некоторых случаях, хориоидальные гранулемы видны как повреждения кремового цвета, которые могут быть больше, чем диаметр диска зрительного нерва [30, 34]. После рассасывания гранулемы могут оставаться рубцы или области атрофии пигментного эпителия [30]. Кистоидный макулярный отёк может следствием хронического воспаления, связанного с передним, интермедиарным или задним увеитом [36, 41]. Редкие осложнения заднего саркоидного увеита включают отслойку сетчатки, оптоцилиарные шунты, когда расширенные коллатеральные вены соединяют центральную сетчаточную вену с хориоидальным венозным сплетением, и артериальные макроаневризмы [36].
Главной опасностью является то, что задний саркоидный увеит связан с неврологическими поражениями в 27 % случаев [36]. Поэтому, всем пациентам с подозрением на задний саркоидный увеит, необходимо выполнять тщательное обследование глазного дна, чтобы дифференцировать его от поражения зрительного нерва вследствие других причин. Кроме того, наличие увеита и невропатии зрительного нерва может иметь место при рассеянном склерозе.
Дифференциальная диагностика увеита
Увеит может иметь множество инфекционных и неинфекционных причин (таблица 3). Саркоидоз - относительно редкая причина увеита. В двух группах пациентов, саркоидоз был причиной увеита в только 2,5 и 12 % случаев, соответственно [42, 43]. В третьем исследовании, где все пациенты жили на юго-востоке США, саркоидоз был причиной увеита в 11 % случаев [44]. Даже когда чернокожие пациенты были исследованы отдельно, саркоидоз был причиной увеита только в 25 % случаев [44]. Таким образом, увеит неизвестной этиологии не должен быть немедленно приписан саркоидозу и должны быть предприняты услилия, направленные на определение его причины.
Таблица 3. Дифференциальная диагностика увеита
| Неинфекционные причины | Инфекционные причины |
| Саркоидоз | Токсоплазмоз |
| Идиопатический панувеит | ВИЧ / цитомегаловирус |
| Спондилоартропатия | Болезнь Лайма |
| Системная красная волчанка | Туберкулез |
| Болезнь Бехчета | Грибы |
| Гранулематоз Вегенера | Сифилис |
| Рецидивирующий полихондрит | Вирус простого герпеса |
Невропатия зрительного нерва
Хотя невропатия зрительного нерва при саркоидоза редка, это серьезное осложнение, которое может вызвать быструю потерю зрения [1, 30]. Обычно происходит быстрое ухудшение зрения одного глаза [33]. Также может быть обнаружено нарушение цветовосприятия и контрастности [1]. Поражение зрительного нерва может быть связано с папиллитом, отёком диска зрительного нерва, связанным с увеличением внутричерепного давления, неоваскуляризацией и гранулемами зрительного нерва [30]. Атрофия зрительного нерва может быть исходом поражения зрительного нерва [30]. Невропатия зрительного нерва требует системной терапии. Такие пациенты часто имеют хроническую форму болезни и в этих случаях обычно используются альтернативные средства, позволяющие снизить дозировку стероидов.
Слезные железы
Поражение слезных желез при саркоидозе происходит у 15-28 % пациентов с саркоидозом глаз [7, 14]. Частота бессимптомного поражения слезных желез может быть намного выше, поскольку одно из ретроспективных исследований обнаружило, что у 88 % (101/114) пациентов с саркоидозом происходит поглощение 67Ga в слезных железах [45]. Хотя поражение слезных желез обычно проходит бессимптомно, у некоторых пациентов развивается сухой кератоконъюнктивит [46]. Увеличение слезных желез может быть обнаружено при пальпации при физикальном осмотре и в редких случаях настолько массивно, что может служить причиной проптоза (смещения желёз кпереди) [47]. Диагноз саркоидоз может быть подтвержден при биопсии слезной железы. Биопсия слёзной железы считается обоснованной, если ее можно пропальпировать или при сканировании с 67Ga, наблюдается его накопление в железе.
Экстраокулярные мышцы
Паралич глазодвигательного нерва может происходить при поражении 3-й, 4-й и 6-й пары черепных нервов. Хотя лицевой нерв - наиболее часто поражаемый черепной нерв при саркоидозе, 6-я пара черепных нервов - вторая по частоте поражения [48- 51]. Чаще бывает одностороннее поражение, но двухсторонний процесс также встречается [1]. В редких случаях вовлекаются экстраокулярные мышцы – происходит их инфильтрация саркоидными гранулемами [1, 52]. У таких больных наблюдается диплопия и боль [52]. Для дифференциальной диагностики поражения экстраокулярных мышц и черепных нервов используется магнитно-резонансная томография [1].
Прочие состояния
Склерит. Саркоидное поражение склеры встречается редко. В двух группах пациентов с саркоидозом глаз, менее 3 % больных имели поражение склеры [7, 53]. Вовлечение склеры в саркоидный процесс может проявляться диффузным воспалением, бляшками или узелками (рис. 13) [54]. Диагноз может быть верфицирован при биопсии склерального узелка [1].
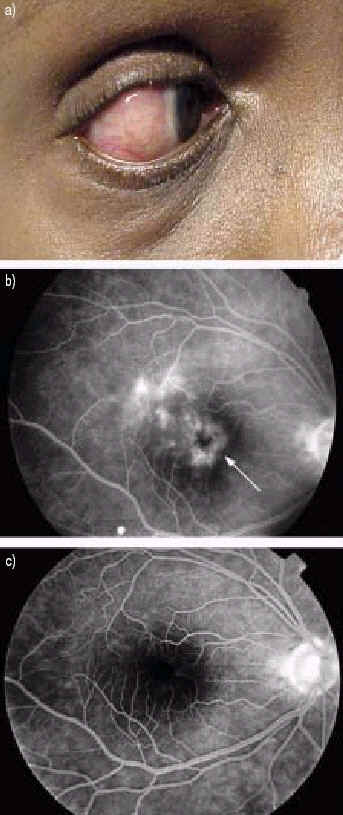
Рис. 13. a) Повреждение склеры при саркоидозе. Правый глаз больного саркоидозом с отёком макулы (показано стрелкой) b) до лечения; c) через год после лечения инфликсимабом (снимки любезно предоставлены М. Drent).
Глазницы. При саркоидозе иногда происходит диффузное воспаление глазницы [1]. Обычно происходит одностороннее поражение соединительной ткани глазницы, которое может приводить к птозу, ограничению движения экстраокулярных мышц и диплопии [1, 34].
Дакриоцистит. Дакриоцистит (воспаление системы слезных протоков) также может происходить при саркоидозе [1]. Гранулематозное воспаление слезных протоков может нарушать дренаж и вызывать болезненное опухание [1].
Роговица. При саркоидозе было выделено 4 варианта поражения роговицы: 1) утолщение нижней части роговицы; 2) обызветвляющая лентовидная кератопатия; 3) истончение стромы роговицы; и 4) интерстициальный кератит [30]. Утолщение нижней части роговицы является наиболее обычным из этих повреждений [30]. Обызветвляющая лентовидная кератопатия в виде белых полос на роговице обычно асимптоматична и наблюдается у пациентов с хроническим увеитом и часто связана с гиперкальциемией [1].
Глаукома. При саркоидозе может развиваться открытоугольная глаукома, когда гранулематозное воспаление формируется в трабекулярной области, вызывая обструкцию Шлеммова канала [21, 43]. Глаукома также может происходить в результате лечения саркоидоза кортикостероидами.
Катаракта. Катаракта встречается у 8-17 % больных саркоидозом глаз [7, 14] и может быть связана с хроническим гранулематозным воспалением или терапией кортикостероидами [14].
Часто встречающиеся синдромы
Два классических проявления саркоидоза часто связаны с поражением глаз. Синдром Лёфгрена - сочетание узловатой эритемы и двусторонней лимфаденопатии корней легких (BHL). При синдроме Лёфгрена могут присутствовать артрит и ирит [55]. Синдром Хеерфордта характеризуется сухим кератоконъюнктивитом, увеличеним околоушных желез, параличом лицевого нерва и дисфункцией слезных желез [30, 56, 57].
Синдром Блау
Синдром Блау – это аутосомный доминантный признак с изменчивой пенетрантностью. Он включает гранулематозный артрит, ирит и кожную сыпь [58, 59]. Заболевание обычно начинается в возрасте до 12 лет [4, 58]. Он отличается от детского саркоидоза недостаточными висцеральными (включая легочные) поражениями, отсутствием лихорадки или васкулита и типом наследуемости [58]. Возможно, к развитию синдрома Блау приводит взаимодействие между генетическими факторами и факторами окружающей среды [60]. Генетические маркеры, связанные с синдромом Блау не были найдены у пациентов саркоидозом [61].
Диагноз саркоидоз глаз: общий взгляд
Саркоидоз – это системное гранулематозное заболевание неизвестной этиологии. Для постановки диагноза саркоидоз необходимо сочетание клинической картины, гистологического подтверждения наличия неказеозных гранулем и исключения других заболеваний способных демонстрировать подобную гистологическую или клиническую картину [62]. Микобактериальные и грибковые болезни всегда должны рассматриваться как альтернативные диагнозы. Поэтому, окрашивание мазков и культуральные исследования для поиска микобактерий и грибов должны выполняться в плановом порядке при подозрении на саркоидоз. Так как саркоидоз - диагноз, ставящийся методом исключения, он никогда не может быть подтвержден с вероятностью 100 %.
Присутствие неказеозных гранулем только в одном органе не позволяет установить диагноз саркоидоз, поскольку, по определению, саркоидоз - это системное заболевание, которое должно поражать несколько органов. Существуют идиопатические гранулематозные заболевания отдельных органов, которые отличаются от саркоидоза. Например, что касается болезней глаз, идиопатический панувеит определяется как гранулематозный увеит, ограниченный только поражением глаз. Он может повторно быть классифицирован как случай саркоидоза, если развивающиеся клинические проявления экстраокулярного заболевания согласуются с саркоидным процессом [63].
Авторы данной главы определяют внутриглазные повреждения, перечисленные в таблице 2, хотя не как патогномоничные, но как высоко специфичные признаки саркоидоза. Любые два из этих повреждений, по мнению авторов, позволяют подозревать саркоидоз. Трабекулярные узелки, периферическая передняя синехия или сетчаточный периваскулит являются высоко специфичными для саркоидоза проявлениями и присутствие любого из этих трех повреждений делает саркоидоз весьма вероятным. Дифференциальный диагноз этих повреждений включает другие гранулематозные и негранулематозные болезни, которые должны быть исключены до постановки окончательного диагноза. Болезнь Бехчета, хотя и не гранулематоз, иногда имеет внутриглазные проявления, походящие на периваскулит и помутнения стекловидного тела в виде ''комьев снега'', характерных для саркоидоза. Рекуррентный синдром Фогта-Коянаги-Харады может проявляться гранулематозным иридоциклитом.
При подтверждении диагноза саркоидоза глаз, перед клиницистом может стоять одна из трех диагностических проблем: 1) постановка диагноза с помощью биопсии; 2) постановка диагноза, когда диагноз саркоидоз ранее был подтвержден в экстраокулярном органе; 3) постановка диагноза с помощью экстраокулярной биопсии, когда саркоидоз у пациента еще не был диагностирован. Каждая из этих ситуаций будет обсуждена отдельно.
Постановка диагноза саркоидоза глаз, опираясь на биопсию глаз
Биопсия глаза – это инвазивная процедура. Поэтому, она редко выполняется для постановке диагноза саркоидоз. Как обсуждалось ранее, конъюнктивальная биопсия (рис. 12) имеет приемлемую диагностическую ценность, если имеются конъюнктивальные узелки [29]. Данные о ценности слепой конъюнктивальной биопсии для постановки диагноза саркоидоз, когда никаких конъюнктивальных повреждений не обнаружено, противоречивы [29, 31, 32]. Биопсия слезной железы имеет высокую диагностическую ценность, когда слезная железа пальпируется или в ней происходит накопление радиоактивного 67Ga при сканировании. Так как поглощение 67Ga в слезных железах может происходить у 88 % пациентов с саркоидозом [45], разумно выполнять этот тест у пациентов, у которых в противном случае потребовалась бы более агрессивная процедура для постановки диагноза.
Диагноз саркоидоз глаз у пациентов с установленным диагнозом саркоидоз
Если диагноз саркоидоз был установлен в экстраокулярном органе, диагноз саркоидоза глаз может быть установлен клинически, без проведения биопсии. В таблице 4 показана связь между обнаружением поражений глаз у Японских пациентов, которые имели или внутригрудные или офтальмологические проявления [15]. Клинические критерии были сформулированы в исследовании ACCESS [64]. Частота различных офтальмологических проявлений при саркоидозе представлена в таблице 2. Также в этой таблице представлена частота различных офтальмологических проявлений в группе пациентов с саркоидозом [15]. Перед постановкой диагноза саркоидоз глаз необходимо исключить другие возможные причины офтальмологических нарушений.
Таблица 4. Начальные клинические проявления и внутриглазные поражения при саркоидозе [15]
| Начальные клинические проявления | Внутриглазные повреждения присутствуют | Внутриглазные повреждения отсутствуют | Всего |
| Внутриглазные | 87 | 0 | 87 |
| Внутригрудные | 39 | 33 | 72 |
| Всего | 126 (79.2) | 33 (20.8) | 159 (100) |
Частота внутриглазных поражений была изучена в группе состоящей из 159 Японских пациентов с системным саркоидозом [15]. Все пациенты были Японцами. Двухсторонняя лимфаденопатия корней легких (BHL) была обнаружена у 153 пациентов и гистологическая верификация диагноза была проведена у 148 из 159 пациентов (таблица 4). 87 пациентов (54,7 %) имели офтальмологические проявления, как начальное проявление саркоидоза. Более того, 72 пациента (45,3 %) имели рентгенографические отклонения и легочные симптомы как начальные проявления болезни, и при первичном обследовании были направлены на офтальмологическое обследование. Из 159 пациентов, 126 (79,2 %) имели внутриглазные поражения на момент постановки диагноза.
У пациентов с внутриглазными поражениями, ирит, включая негранулематозный ирит, был наиболее частым поражением, имевшимся у 74,7 % больных (таблица 2). Гониоскопия выявила наличие трабекулярных узелков и периферическую переднюю синехию у 61,2 % и 54,5 % пациентов, соответственно. Помутнения стекловидного тела в виде ''снежных комьев'' или ''нитки жемчуга'' были замечены у 45,5 % пациентов. Сетчаточный периваскулит и пятнистые ретинохороидальные экссудаты имелись у 67,3 % и 53,9 % пациентов, соответственно. Высокая частота переднего увеита в виде ирита или трабекулярных поражений была сравнима с данными, полученными в предшествующих исследованиях [6, 12]. Также, часто наблюдался задний увеит с помутнением стекловидного тела, периваскулитом или ретинохороидальными экссудатами.
Распределение пациентов по возрасту при постановке диагноза показано на рис 14. Эти данные были получены при обследовании 169 Японских пациентов с внутриглазными поражениями [65]. Отношение мужчины / женщины было 1/1,8. У мужчин имелся один пик заболеваемости в третьем десятилетии жизни, а у женщин наблюдались два пика: в третьем и шестом десятилетии жизни. Второй пик указывает на то, что большое количество женщин в шестом десятилетии жизни, имеют увеит, как начальное проявление саркоидоза. В другом исследовании, проведённом в США, также был выявлен второй пик у женщин. Однако, Американское исследование также показало увеличение числа мужчин, у которых саркоидоз был диагностирован в возрасте более 40 лет [3].
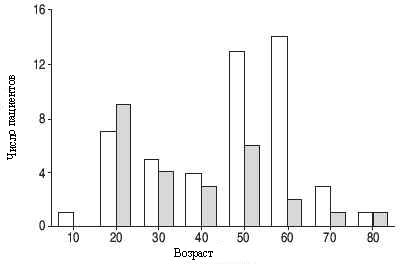
Рис. 14. Распределение Японских пациентов с саркоидозом глаз при постановке диагноза по возрасту и полу [15].
Данные, содержащиеся в таблице 2, указывают на присутствие внутриглазных поражений у существенного числа пациентов с саркоидозом. Лёгкий или умеренный ирит не обязательно является симптомом какого-либо заболевания. Без осмотра с помощью щелевой лампы, ирит может быть пропущен. Трабекулярные узелки и периферическая передняя синехия не могут быть обнаружены без щелевой лампы и гониоскопа. Трабекулярные узелки часто встречаются при саркоидозе, но редко наблюдаются при увеитах другой этиологии. Трабекулярные узелки часто связаны с переходными повышением внутриглазного давления или глаукомой. Предполагается, что трабекулярные узелки, носящие название трабекулярного саркоидоза, и воспалительные поражения трабекулярной сети и Шлеммова канала, блокируют отток жидкости и увеличивают внутриглазное давление [6, 21].
Постановка диагноза саркоидоз глаз, когда диагноз саркоидоз не установлен
Так как биопсия глаз является инвазивной процедурой, предпочтительно производить диагностику саркоидоза в других органах. Кроме того, важно определить, имеется ли экстраокулярный саркоидоз и дифференцировать идиопатический панувеит от саркоидного увеита. Саркоидоз должен рассматриваться как потенциальный диагноз у всех пациентов с увеитом невыясненной природы или другой болезнью глаз, которая может быть проявлением саркоидоза. Такие пациенты должны подвергаться скрининговым тестам направленным на выявление саркоидоза, включая рентгенограмму грудной клетки. Должна быть полностью заполнена история болезни и выполнено физикальное обследование, дальнейшие диагностические исследования должны быть сфокусированы на любых обнаруженных нарушениях. Например, если при физикальном обследовании было обнаружено поражение кожи, то должна быть проведена биопсия пораженного участка.
Дополнительные диагностические исследования включают функциональные пробы печени и измерение уровня кальция. Положительные результаты этих тестов должны стимулировать дальнейшие диагностические исследования. Можно определить уровень сывороточного ангиотензинпревращающего фермента (АПФ); однако, он не является ни высоко чувствительным, ни специфическим для саркоидоза [44, 45]. Однако, увеличенный уровень АПФ, должен стимулировать дальнейшее обследование пациента.
При оценке необходимо учитывать частоту встречаемости саркоидоза глаз. Например, саркоидное поражение глаз весьма обычно для Японских пациентов (таблица 1), поэтому, пациенты с увеитом невыясненной природы обычно проходят обследование на саркоидоз. В Японии, диагноз саркоидоза глаз разделяется на гистологический и клинический. Диагностические критерии были разработаны Research Committee for Diffuse Lung Diseases (Ministry of Health, Labour and Welfare) в 1989 г. и модифицированы в 1997 г. Гистологический диагноз считается установленным, когда клинические и/или диагностические данные, специфичные для саркоидоза, подтверждены гистологически. Клинический диагноз устанавливается, если клинические данные подтверждены данными диагностических тестов. Для этого необходимо проведение шести исследований, включая: 1) отрицательную туберкулиновую кожную пробу; 2) повышенный уровень сывороточного гамма-глобулина; 3) повышенный уровень сывороточного АПФ; 4) повышенный уровень сывороточного лизоцима; 5) положительная сцинтиграфия с 67Ga; и 6) положительный анализ ЖБАЛ. Клинический диагноз считается установленным, если более трех из шести диагностических экспертиз дают положительный результат, включая 1) или 3) или обе.
Согласно проведенному исследованию в группе больных с саркоидозом глаз, у более 92 % (187/202) пациентов, чаще всего саркоидоз глаз проявлялся в сочетании с рентгенологическими нарушениями [14]. Сообщалось о диагностической ценности бронхоскопии для постановки диагноза саркоидоз у пациентов с подозреваемым поражением глаз.
Ohara и колл. [65] оценили результаты трансбронхиальной биопсии легкого (TBLB) у 60 пациентов с подозреваемым саркоидозом глаз, у которых не наблюдалось BHL и других отклонений. У пациентов имелась комбинация из шести внутриглазных поражений, представленных в таблице 2. TBLB выявила неказеозные гранулемы у 37 пациентов (61,7 %), которым был поставлен диагноз системного саркоидоза. Не было выявлено никакой разницы в поражениях глаз у TBLB- положительных и TBLB-отрицательных больных. Результаты бронхоальвеолярного лаважа показали, что имеется значительное число пациентов с повышенным уровнем лейкоцитов среди TBLB-положительных, но никакой разницы не было выявлено между больными с повышенным значением отношения CD4+/CD8+ между TBLB-положительными и TBLB-отрицательными пациентами. Эти данные подтверждают предположение авторов, что шесть описанных вариантов внутриглазного поражения являются очень характерными для саркоидоза. Увеличение процентного содержания лимфоцитов и значение отношения CD4+/CD8+ у TBLB-отрицательных пациентов указывает на субклинический альвеолит и предполагает, что у этих пациентов возможно имеется саркоидоз на клеточном уровне, пока не проявившийся в виде гранулём. Другие исследователи считают, что лимфоцитоз в ЖБАЛ является подтверждением диагноза [66]. Как бы то ни было, лимфоцитоз в ЖБАЛ и увеличение отношения CD4+/CD8+ имело место при идиопатическом увеите, без развития системного саркоидоза в течение длительного периода наблюдения [67]. Однако, эти пациенты могли иметь саркоидоз.
В группе из 39 Японских пациентов с предполагаемым саркоидозом глаз, Takahashi и колл. [68] выполнили компьютерную томографию с высоким разрешением (КТВР), БАЛ и TBLB, чтобы изучить уместность использования наличия лимфоцитоза в ЖБАЛ для постановки диагноза саркоидоза глаз (таблица 5). КТВР использовалась для оценки вовлечения в процесс легких и сравнения обоснованности таких исследований, как лимфоцитоз в ЖБАЛ и КТВР. Среди пациентов было 12 мужчин и 27 женщин, 21 из были в возрасте более 40 лет. У всех пациентов измерялся уровень сывороточного АПФ и сывороточный уровень лизоцима, проводилась туберкулиновая кожная проба, рентгенограмма легких и скеннограмма с 67Ga. Пациенты были разделены на группы согласно результатам КТВР: нет поражения (КТВР-0; n=13), BHL без поражения легкого (КТВР-I; n=6), BHL с поражением легкого (КТВР-II; n=20) и поражение легкого без BHL (КТВР-III; n=0).
Таблица 5. КТВР классификация, результаты TBLB и БАЛ у пациентов с саркоидозом глаз [68]
| КТВР классификация | Пациенты, n | Гранулемы при TBLB | Лимфоциты в БАЛ >15% | Отношение в БАЛ CD4+/CD8+ > 3.5 |
| 0, I | 19 | 1 | 16/19 | 11/16 |
| II | 20 | 19 | 20/20 | 16/20 |
У 20 из 39 пациентов наличие саркоидоза было диагностировано гистологически посредством TBLB, у остальных диагноз остался неподтверждённым. Гранулемы были идентифицированы при TBLB у 19 из 20 пациентов в группе КТВР-II, и только у одного из 19 пациентов в группах КТВР-0 и КТВР-I (p < 0.0001). Лимфоцитоз в БАЛ (> 15 %) был идентифицирован у всех пациентов с поражением легочных полей (КТВР-II) и у 16 из 19 пациентов без поражения легочных полей (КТВР-0 и КТВР-I).
У 10 пациентов единственной ненормальностью был лимфоцитоз в ЖБАЛ. Среди этих 10 пациентов, увеличенное отношение CD4+/CD8+ (> 3.5) в ЖБАЛ было замечено у 60%. Авторы заключают, что результаты компьютерной томографии с высоким разрешением уступают по степени диагностической точности трансбронхиальной биопсии легкого в случаях подозреваемого саркоидоза глаз. Однако, бронхоальвеолярный лаваж показал существенный лимфоцитоз у пациентов с отрицательными результатами компьютерной томографии с высоким разрешением. Они подчеркнули, что существует группа пациентов с саркоидозом, у которых поражение глаз может проявляться только лимфоцитозом в ЖБАЛ.
Количество больных с увеличенным значением отношения CD4+/CD8+ (> 3,5) не сильно различалось в трех группах: КТВР-0, КТВР-I, КТВР-II. Takahashi и колл. [68] пришли к выводу, что результаты КТВР были сходными с результатами трансбронхиальной биопсии легкого по степени диагностической точности. Однако, бронхоальвеолярный лаваж показал существенный лимфоцитоз у пациентов с отрицательными результатами компьютерной томографии с высоким разрешением. Наличие TBLB-отрицательных больных с существенным лимфоцитозом может предполагать наличие больных саркоидозом, у которых болезнь клинически проявляется в виде поражения глаз, а субклинически – лимфоцитозом в легких. Возможно, пациенты с отрицательной TBLB и лимфоцитозом по результатам бронхоальвеолярного лаважа находятся на прегранулематозной стадии процесса, и у них внутригрудные или любые другие поражения могут появиться много лет спустя после проведения данного исследования [63]. Как бы то ни было, лимфоцитоз может быть не связан с саркоидозом [67].
Отношение CD4+/CD8+ в индуцированной мокроте было исследовано у 17 пациентов с увеитом, 10 пациентов с саркоидозом без увеита и у 5 здоровых индивидуумов в контрольной группе [69]. Все пациенты с отношением CD4+/CD8+ более 2,5 и невыявленным увеитом, имели саркоидоз. Концентрация АПФ в слёзной жидкости у пациентов с саркоидозом была повышена [70]. Однако, польза этого теста при диагностировании саркоидоза неизвестна.
Лечение
Первичные поражения, перечисленные в таблице 2, если они небольшие или умеренные, не обязательно вызывают ухудшение зрения. Наибольшее ухудшение зрения вызвано вторичными изменениями, или первичными повреждениями, когда воспаление является тяжелым и распространенным.
Кортикостероиды - основа лечения саркоидоза глаз. Передний увеит (ирит) лечат глазными каплями. При тяжелом ирите, не отвечающем на глазные капли, субъконъюнктивальное введение кортикостероидов может подавлять воспаление. Мидриатические средства используются всегда, чтобы подавить воспаление и избежать задней синехии (спайки радужной оболочки с хрусталиком). Внутриглазное давление должно регулярно измеряться в течение болезни, потому что кортикостероиды могут стимулировать его повышение. Трабекулярные узелки, часто замеченные без признаков воспаления передней камеры глаза, также вызывают повышение давления и глаукому.
Системные кортикостероиды (преднизолон или преднизон 40 милиграмм в день со снижением в течение 6-12 месяцев) показаны при тяжелом переднем увеите, не отвечающем на местные кортикостероиды. Системные кортикостероиды также используются при одновременном воспалении передних и задних камер глаза (панувеит), умеренном и тяжелом помутнении стекловидного тела, обширном отеке сетчатки, обширном периваскулите с или без окклюзии сосудов, изменениях диска зрительного нерва и кистоидном макулярном отеке. Кистоидный макулярный отек (рис. 11) возникает вторично к внутриглазному воспалению и является основной причиной ухудшения зрения. Побочные эффекты системных кортикостероидов всегда должны контролироваться. В таблице 6 суммировано поражение различных областей глаза у 18 пациентов с хроническим саркоидозом глаз, демонстрирующее, что пациенты с хроническим саркоидозом, часто имеют множественные повреждения глаз [41].
Таблица 6. Поражение различных областей глаза у пациентов с хроническим саркоидозом глаз [41]
| Проявление | Количество |
| Всего пациентов | 18 |
| Передний увеит | 16 |
| Задний увеит | 5 |
| Воспаление ресничного кружка | 7 |
| Стекловидное тело | 7 |
| Сетчаточный васкулит | 3 |
| Кистоидный макулярный отёк | 2 |
| Невропатия зрительного нерва | 2 |
Из-за токсичности системных кортикостероидов, для лечения саркоидоза использовались альтернативные средства. Метотрексат использовался для лечения многих хронических воспалительных болезней глаз и помогал при хроническом увеите. В группе из 160 пациентов с хроническим увеитом, развившимся по различным причинам, метотрексат был эффективен в 76 % случаев [71]. В исследовании 11 пациентов с саркоидным увеитом, Dev и колл. [72] обнаружили, что метотрексат был эффективен в 10 случаях. В ретроспективном анализе 56 пациентов с саркоидозом, две трети пациентов отвечали на лечение метотрексатом через 6 месяцев (рис. 15). Из 21 пациента, которые не отвечали на метотрексат, 6 ответили на монотерапию азатиоприном [73].
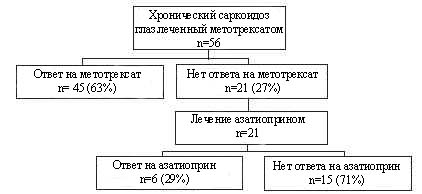
Рис. 15. Результаты лечения 56 пациентов с хроническим саркоидозом глаз, леченных метотрексатом. 63 % ответилили на метотрексат. У всех пациентов, которые не отвечали на метотрексат, затем проводилось лечение азатиоприном в течение 6 месяцев. Только 6 из 21 пациента ответили на монотерапию азатиоприном [73].
Лефлуномид еще один цитостатик, который имеет эффект, подобный метотрексату. Сообщалось, что это средство было эффективно при лечении 23 из 28 (82 %) пациентов с хроническим саркоидозом глаз [74]. При ревматоидном артрите, метотрексат в сочетании с лефлуномидом превосходили монотерапию метотрексатом [75]. При лечении связанного с саркоидозом поражения глаз, 12 из 15 пациентов ответили на комбинированную терапию [74].
При саркоидозе изучались новые анти-ФНО лекарственные средства. Этанерцепт, антагонист рецепторов ФНО, изучался в рандомизированном, двойном - слепом исследовании хронического саркоидоза глаз. У всех пациентов проводилось лечение метотрексатом в течение 6 месяцев, но они все еще имели активное течение болезни. Не имелось никаких различий в частоте ответа на этанерцепт и плацебо [41]. В исследовании хронического увеита, возникшего вследствие любых причин, Foster и колл. [76] начинали лечение этанерцептом или плацебо а затем прекращали прием метотрексата. Частота рецидива была одинаковой в группе пациентов, получавших плацебо и этанерцепт. Другие авторы отметили, что увеит может возникать во время получения пациентом этанерцепта [77].
Инфликсимаб - моноклональные антитела против ФНО. Сообщалось о его эффективности при лечении хронического увеита у пациентов с болезнью Крона, ревматоидным артритом, болезнью Бехчета и идиопатическим увеитом [77-80]. В исследовании семи случаев хронического саркоидоза глаз, все пациенты ответили на инфликсимаб [80]. В это исследование были включены 3 пациента, которые не ответили на этанерцепт. На рис. 13b и 13c приведены фотографии пациента, получавшего инфликсимаб.
На рис. 16 показаны результаты лечения 129 пациентов с внутриглазным поражением. В целом, результат был благоприятным, но у 7,3 % пациентов имело место ухудшение зрения с остротой зрения менее 0,1 через 5 лет [15]. В другом исследовании, 17 из 106 (16 %) пациентов имели остроту зрения менее 0,1 [81]. Главными причинами ухудшения зрения были ранее существующая глаукомы, глаукома, не поддающаяся контролю в процессе лечения, катаракта, помутнения стекловидного тела и макулярная дегенерация из-за кистоидного макулярного отёка. Хирургическое лечение может предотвращать слепоту по причине катаракты. Сообщалось, что при помутнении стекловидного тела и кистоидном макулярном отёке была успешно проведена витрэктомия (иссечение стекловидного тела) [82]. Витрэктомия также проводится при пролиферативной витреоретинопатии. Механизмы и эффективность этого хирургического подхода при длительном течении саркоидоза требует дальнейшего изучения.
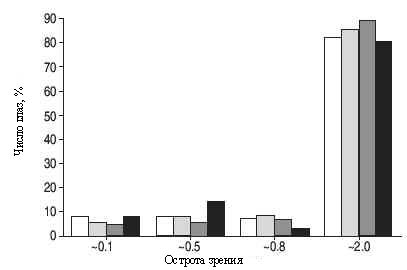
Рис. 16. Исход саркоидоза глаз у 129 пациентов с внутриглазным поражением. Результат в целом был благоприятен, но 7,3 % пациентов имели остроту зрения менее 0,1 через 5 лет [15].
Заключение
Поражение глаз - серьезное проявление саркоидоза. Хотя частота поражения глаз варьируется в различных группах пациентов с саркоидозом, у всех пациентов должна проводиться офтальмологическое обследование [62]. Нелеченный саркоидоз глаз может привести к катаракте, глаукоме и даже слепоте. Терапия обычно является успешной. Использование цитотоксических и анти-цитокиновых терапий пока находится в стадии исследования. Однако, они позволяют уменьшить дозировку кортикостероидов, используемых для лечения хронического саркоидоза глаз.
Резюме
Поражение глаз наблюдается у существенного числа пациентов с саркоидозом. Поражение глаз наиболее типично для японских пациентов, где более половины пациентов с саркоидозом имеет болезнь глаз. В Европе поражение глаз происходит примерно у трети пациентов. Так как поражение глаз может быть клинически незаметным, проведение детального офтальмологического обследования настоятельно рекомендуется для всех пациентов с саркоидозом. Наиболее типичное проявление поражения глаз - увеит, но может быть поражена любая часть глаза.
В некоторых случаях, воспаление можно контролировать с помощью местных стероидов. Когда необходима системная терапия, кортикостероиды обычно бывают эффективными. Однако, побочными эффектами кортикостероидов является развитие катаракты и глаукомы. При хроническом поражении глаз, используется метотрексат и другие цитотоксические средства.
Ключевые слова: кортикостероиды, диагноз, глаза, слезная железа, саркоидоз, лечение, увеит.