Гранулематозные заболевания орбиты (гранулематоз Вегенера и саркоидоз)
А.Ф. Бровкина
Медицинский центр Управления делами Президента РФ, Московский НИИ глазных болезней им. Гельмгольца
Приводятся современные сведения и личный опыт автора по диагностике и лечению гранулематозных заболеваний орбиты (болезнь Вегенера и саркоидоз). Диагностика их при системном поражении не создает затруднения, но при первичном локальном развитии гранулематозного процесса в орбите диагноз истинного поражения представляет значительные трудности. Описание клинической картины, особенностей течения патологического процесса могут помочь в установлении природы заболевания.
A.F.Brovkina
Granulomatous pathology of the eye-socket The article presents current information and the author's personal experience in diagnosing and treating granulomatous pathology of the eye-socket (Wegener's disease and sarcoidosis). To diagnose these diseases when the systemic injury has developed is not difficult, but to find out a true injury in the eye-socket when only a primary local granulomatous process takes place is rather difficult. Clinical picture, peculiarities in the course of such pathologies may help to establish the nature of the disease.
Гранулематозные заболевания объединяют в группу болезней, этиология которых остается неясной. Объединяет их присутствие гранулем, развивающихся во многих тканях и системах. В эту группу по праву включают гранулематоз Вегенера и саркоидоз или болезнь Бенье-Бека-Шауманна.
Гранулематоз Вегенера
Первые описания гранулематозного поражения респираторного тракта в сочетании с гломерулонефритом были опубликованы доктором F. Wegener в 1936 и 1939 годах [14]. В последние годы полагают, что в основе заболевания лежат иммунные нарушения. По неизвестным пока причинам при болезни Вегенера меняется уровень иммуноглобулинов G, A и M, при этом уровни IgG и IgA повышаются, а IgM снижается. По данным Е.Н. Семенковой [2], болезнь Вегенера проявляется в возрасте от 3 месяцев до 75 лет, одинаково часто болеют дети, мужчины и женщины. Средний возраст заболевших 38-40 лет.
Характерна клиническая триада: некротизирующее воспаление верхних и нижних отделов дыхательных путей, параназальных синусов, хронический диффузный гломерулонефрит и системное поражение мельчайших сосудов - диффузный ангиит [6]. Обычно заболевание начинается постепенно и проходит в своем развитии три этапа. На первом этапе может возникать локальное поражение верхних дыхательных путей, среднего уха и органа зрения. Постепенно заболевание переходит во второй этап, когда присоединяются признаки генерализации процесса: поражение внутренних органов (легкие, печень, селезенка, почки), постоянная лихорадка, потеря массы тела. Третий этап, терминальный, характеризуется признаками легочно-сердечной и почечной недостаточности. Помимо классической формы гранулематоз Вегенера может протекать по ''молниеносному'' или ''обезглавленному'' типу.
При обезглавленном типе заболевание ограничивается только поражением легких и респираторного тракта, поражение почек отсутствует. Естественно, в таких случаях диагностика заболевания затруднена. Уточненный диагноз оказывается возможным только при гистологическом подтверждении. Прогноз для жизни при ограниченном поражении лучше, чем при диффузном распространении некротизирующихся гранулем.
Первое поражение орбиты при болезни Вегенера описали J. Faulds и A. Wear в 1960 году [5]. Они наблюдали 35-летнюю женщину, у которой внезапно развились все признаки, типичные для прогрессирующей опухоли орбиты, а по биоптату, взятому из пораженных тканей орбиты, был поставлен гистологический диагноз псевдотумора. Только после появления лихорадки, пневмонии, нефрита, признаков поражения селезенки и потери веса тела заподозрили гранулематоз Вегенера. С момента появления орбитальных симптомов до гибели больной прошло всего 2 года. Манифестация гранулематоза Вегенера в орбите признаками псевдотумора описана и в детской практике [13]. Наши наблюдения за 13 больными с гистологически подтвержденным гранулематозным поражением орбиты, типичным для болезни Вегенера, показывают, что у молодых больных поражение орбиты чаще бывает первой манифестацией заболевания, а средний возраст их не превышает 30 лет (26,3 года). Как правило, процесс достаточно длительное время монолатеральный, при вовлечении второй орбиты быстро наступает его генерализация. Подобное мы наблюдали у 8 больных, у которых генерализация процесса проявила себя спустя 2-18 месяцев.
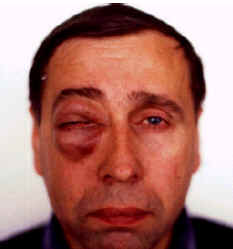
Как показывают наши наблюдения, гранулематоз Вегенера в орбите может иметь два варианта клинической картины. Первый вариант, который встречается чаще, характеризуется всеми клиническими признаками, типичными для злокачественной опухоли орбиты. Внезапно появляются односторонний экзофтальм, который быстро прогрессирует, напряженность тканей век, их отек, хемоз. Глаз оказывается практически ущемленным между напряженными веками, подвижность его резко ограничена, на роговице у лимба - инфильтраты, изъязвления (рис. 1).

Рис. 1. Вид больного с локальным гранулематозным поражением правой орбиты.
На глазном дне рано развивается отек диска зрительного нерва с резким падением зрительных функций (рис. 2). В течение нескольких недель - месяцев аналогичная картина может появиться в парной орбите. Как правило, в начале заболевания при отсутствии признаков поражения внутренних органов больным ставят диагноз злокачественной опухоли орбиты и диагноз уточняется только после диагностической орбитотомии и гистологического исследования.
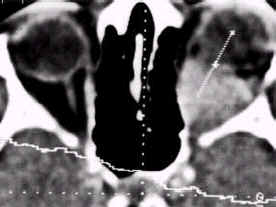
Рис. 2. Компьютерная томограмма того же больного. В задней и средней трети орбиты видна тень плотной патологической ткани.
Второй вариант гранулематоза Вегенера в орбите характеризуется появлением невоспалительного отека век с частичным птозом и умеренным экзофтальмом на одной стороне. Постепенно присоединяется ограничение функций экстраокулярных мышц. С момента появления первых симптомов до обращения к врачу проходит от нескольких месяцев до 1,5-2 лет. Стертость клинической картины, медленное нарастание симптомов, явная заинтересованность экстраокулярных мышц являются причиной постановки ошибочного диагноза псевдотумора [15]. Длительная сохранность зрительных функций, нормальное внутриглазное давление в сочетании с другими симптомами не позволяют полностью исключить и доброкачественную опухоль в орбите. При гистологическом исследовании в пораженных тканях при первом варианте клинической картины обнаруживают интенсивное распространение гранулематозной кани в мягких тканях орбиты с распространенным панваскулитом, образованием большого количества зон некроза, содержащих гигантские клетки, экстраокулярные мышцы, как правило, не дифференцируются. Для второго варианта более характерно присутствие отдельных полей гранулематозной ткани со слабо выраженными участками некроза. В ходе операции в орбите определяется плотная белесоватая ткань, частично замещающая орбитальную клетчатку. Экстраокулярные мышцы серого цвета, утолщены, но сохраняют свою форму.
Дифференциальный диагноз орбитальной формы болезни Вегенера следует проводить со злокачественной опухолью орбиты первичной или метастатической, псевдотумором, опухолью слезной железы, саркоидозом, амилоидозом Лечение длительное по схеме кортикостероидами, циклофосфаном, азатиаприном. Прогноз для зрения и жизни плохой.
Саркоидоз
Саркоидоз является также мультисистемным гранулематозным заболеванием, природа которого остается неизвестной, несмотря на то, что первое сообщение о нем появилось 125 лет тому назад (Hutchinson J.,1875). Более подробное описание симптомов поражения кожи принадлежат С.Boeck (1899), а за 10 лет до него о скрофулотуберкулезном индроме сообщил Е.Besnier. Позднее C. Schaumann (1914) установил, что неказеозные гранулемы могут развиваться не только в коже, но и в других органах, и назвал их доброкачественным лимфогранулематозом. В медицинскую литературу заболевание вошло под названием ''болезнь Бенье-Бека-Шауманна'', или ''саркоидоз''.
В настоящее время известно много комбинаций проявления саркоидоза: увеопаротидный синдром, специфическое поражение слюнных и слезных желез, поражение лимфатических узлов средостения, аденопатии других локализаций, инфильтративные пневмонии. Тем не менее, для саркоидоза, как системного заболевания, более характерна триада симптомов: поражение кожи в виде бляшек и узлов, медиастинальная аденопатия и разрежение костей концевых фаланг пальцев рук. Четкой статистики заболевания нет, но полагают, что саркоидозу более подвержены жители северных стран Европы и США. Чаще заболевают женщины молодого и среднего возраста.
Принято считать, что вовлечение органа зрения наблюдается у 10-15% больных саркоидозом. В то же время имеются сведения, подтверждающие тот факт, что около 7% больных обращаются с первыми симптомами заболевания к офтальмологу, а поражение орбиты может наблюдаться только на фоне системного распространения заболевания [7]. Описаны случаи распространения саркоидозной гранулемы в орбиту из параназальных синусов [3].
Возможность избирательного заболевания орбиты доказана многолетними наблюдениями ряда авторов [1,4,9,10, 12]. Локально в орбите опухолеподобные массы развиваются после 40 лет, чаще у женщин. Образование, как правило, расположено в переднем отделе орбиты, доступно пальпации. Может локализоваться в любом квадранте орбиты, но чаще в верхненаружном ее отделе. J. Сollison [4] выявил поражение слезной железы в 60% случаев, а у 40% больных гранулема локализовалась исключительно в орбитальной клетчатке. В последние годы было высказано предположение, что болезнь Микулича, чаще есть не что иное, как локальный саркоидоз орбиты. Первым признаком появления саркоидоза в орбите может быть
смещение глаза с небольшим экзофтальмом или осевой экзофтальм. Образование в орбите чаще локализуется в области слезной железы, увеличивается медленно, при распространении кпереди оно может достигать тканей верхнего века и даже кожи (рис. 3, 4). Труднее диагностировать саркоидозные гранулемы, распространяющиеся к вершине орбиты. Поскольку они нечетко отграничены от окружающих тканей, к осевому экзофтальму могут
присоединяться птоз, ограничение функций верхней или наружной прямых мышц. Отек диска зрительного нерва, который нередко наблюдается при такой локализации, обусловлен компрессией зрительного нерва гранулематозной тканью. Клинические симптомы развиваются более медленно и не столь агрессивно, как при болезни Вегенера. Гистологическое исследование позволяет в пораженной ткани обнаружить диффузное распространение эпителиоподобных гранулематозных узелков, в которых отсутствуют зоны некроза.

Рис. 3. Вид больного с саркоидозом левой орбиты.
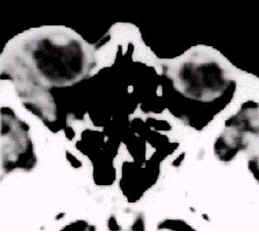
Рис. 4. Компьютерная томограмма при саркоидозе. Гранулематозная ткань локализуется в области слезной железы.
Эпителиоиодноклеточные гранулемы не имеют связи с эпителием. В действительности это большие мононуклеарные фагоциты. Внутри саркоидозной гранулемы может развиваться фиброз. Диагноз изолированного саркоидоза орбиты труден, и гистологическое подтверждение саркоидоза орбиты для клинициста нередко оказывается неожиданным. Дифференциальный диагноз необходимо проводить с медленно прогрессирующими опухолями орбиты, опухолью слезной железы, хроническим дакриоаденитом.
Лечение хирургическое при локализации процесса в слезной железе. Поражение мягких тканей орбиты в глубине ее требует проведения длительной кортикостероидной терапии, начинать которую необходимо с больших доз. Удлиняют ремиссию заболевания азначения метотрексата, циклоспорина [8,11]. Прогноз для жизни и зрения, особенно при локальном поражении орбиты, хороший.
Литература
1. Бровкина А.Ф. Болезни орбиты. — М.: Медгиз, 1993. — С. 90-106.
2. Семенкова Е.И. Системные васкулиты. — М.: Медгиз, 1988. — 238 с.
3. Bronson L., Fisher Y. // Arch. Ophthalmol. — 1976. — Vol. 94. — P. 243-244.
4. Collison J., Miller N., Green W. // Amer. J. Ophthalmol. — 1986. — Vol. 102. — P. 302-307
5. Faulds J., Wear A. // Lancet. — 1960. — Vol. 2. — P. 955-957.
6. Harcourt R. // Br. J. Ophthalmol. — 1964. — Vol. 48. — P. 673-677.
7. Imes R., Reitschhuder S., O'Connor L. // Ann. Ophthalmol. — 1988. — Vol. 20, №12. — Р. 466-469.
8. Lower E., Baughman R. // Arch. Intern. Med. — 1995. — Vol. 155. — P. 846-851.
9. Melmon K., Goldberg J. // Am. J. Med. — 1962. — Vol. 33. — P. 158-160.
10. Nichols C., Mishkin M., Yanoff M. // Trans. Am. Ophthalmol. Soc. — 1978. — Vol. 76. — P. 67-75.
11. O'Callaghan C., Wells A., Lalvani A. et al. // Eur. Respir. J. — 1994. — Vol. 7. — P. 2255-2256.
12. Obenauf C., Shaw H., Sydnos C. // Sarcoidosis and its Ophthalmic manifest. — 1978. — Vol. 86. — P. 648-655.
13. Parelhoff E., Chavis R. // J. Paediat. Ophthalmol. Strab. — 1985. — Vol. 22. — P. 100-104.
14. Wegener F. // Beitr. Pathol. Anat. — 1939. — Vol. 102. — P. 36-38.
15. Weiter J., Farcas T. // Surv. Ophthalmol. — 1972. — Vol. 17. — P. 106-119.